Пациентам о синдроме грушевидной мышцы

Это – сочетание характерных признаков компрессии седалищного нерва в подгрушевидном отверстии. Основные симптомы – боль в ягодицах и крестце, периферический парез стопы, расстройства чувствительности. Основные диагностические методы – сбор анамнеза, новокаиновая проба, УЗИ, рентгенография, МРТ и КТ. Терапия включает назначение медикаментозного лечения, физиотерапию кинезиотерапию и ЛФК. Возможно хирургическое вмешательство.
Общая информация о патологии
По механизму развития она относится к компрессионно-ишемическим невропатиям. Точных сведений о распространенности нет. В 1937 году Фрейберг предложил проводить хирургическую операцию – пересечение мышечных волокон. В 80% случаев СГМ является вторичным. Обусловлен рефлекторным тоническим сокращением мышцы. В 50% наблюдается у пациентов с дискогенным поясничным радикулитом.
Причины возникновения
Болезнь провоцируют патологические изменения грушевидной мышцы:
- Повреждение.
- Воспаление.
- Фиброзирование.
- Спазм.
- Увеличение объема.
Может вызываться внутримышечными инъекциями, которые способны приводить к внутримышечному абсцессу и образованию инфильтрата. Основные этиофакторы:
- Травмы. Это может быть перерастяжение мышц, надрыв мышечных волокон, фиброз. В последнем случае мышца укорачивается и утолщается.
- Посттравматическая гематома.
- Вертеброгенная патология. К ним относится спондилоартроз, остеохондроз, межпозвоночная грыжа в поясничном отделе, спинальные и позвоночные опухоли. Раздражение волокон крестцового сплетения и спинальных корешков приводит к рефлекторному спазму.
- Воспалительные процессы, к которым относится миозит, сакроилеит, цистит, простатит, эндометриоз, аденома простаты.
- Мышечная перегрузка, возникающая при длительном вынужденном положении тазово-подвздошного сегмента. Повышенная нагрузка происходит, когда при корешковом синдроме пациент пытается принять анталгическую позу. Спровоцировать болезнь могут такие виды спорта как тяжелая атлетика, бег.
- Онкология крестцовой области и проксимального отдела бедренной кости. Она вызывает анатомические изменения структур. Неоплазии могут стать причиной спазма.
- Асимметрия таза, происходящая при укорочении нижней конечности и сколиозе.
- Ампутация бедра вводит мышцу в перманентное спастическое состояние, при котором возникают фантомные боли.
Механизм развития
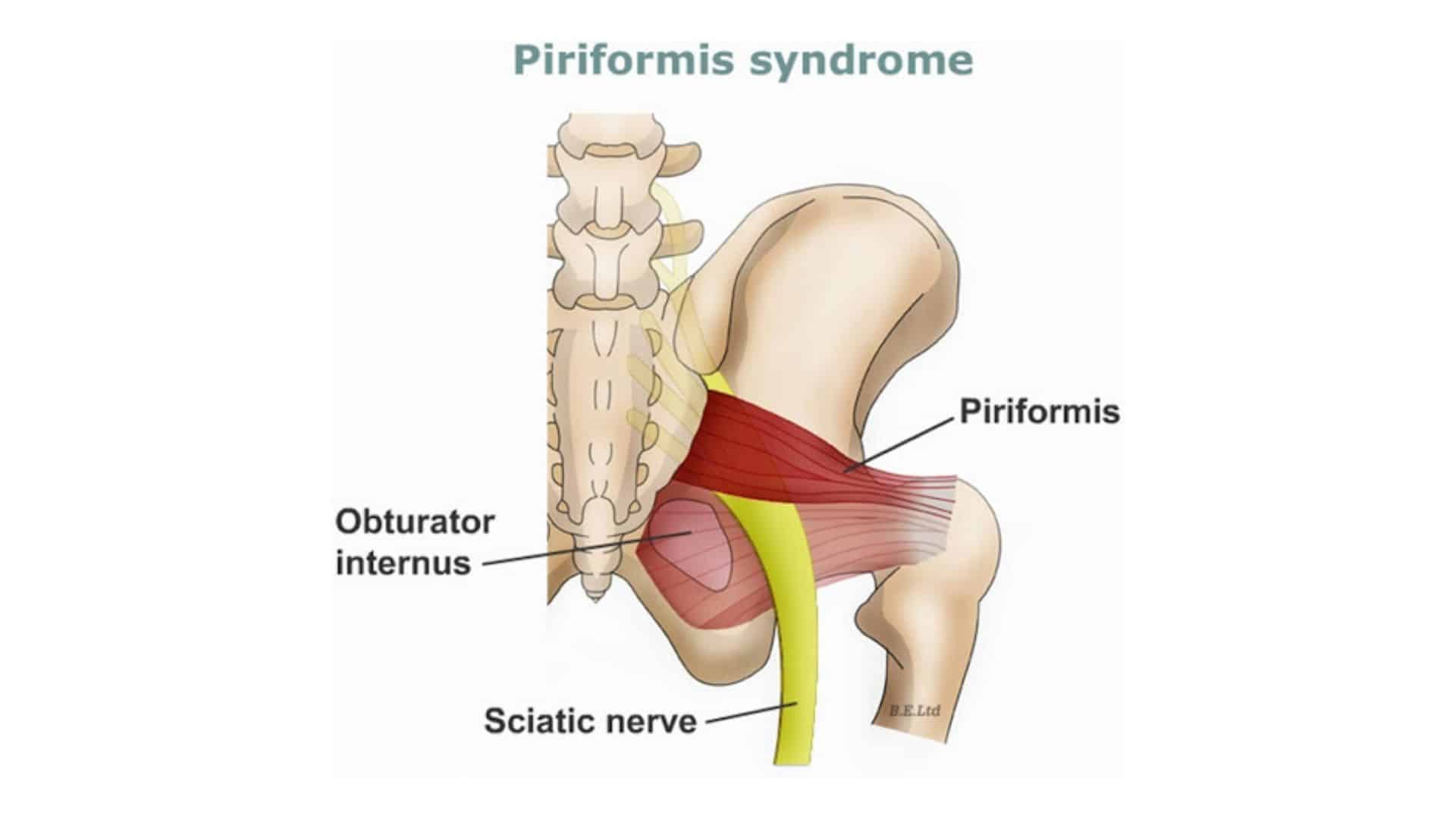
Грушевидная мышца крепиться узким концом к большому вертелу бедренной кости, а широким к крестцу. Она задействована в наружной ротации и внутреннем отведении бедра. Проходит через большое седалищное отверстие. Через него проходят нижний ягодичный, седалищный, половой и задний кожный нерв, ягодичные артерии и вены.
Из-за стойкого токсического сокращения грушевидной мышцы происходит уменьшение размеров подгрушевидного отверстия. Из-за этого начинается сдавление проходящих сосудов и нервов, в первую очередь седалищного. Компрессия сосудистой системы ухудшает кровоснабжение нервного ствола. Это дополнительная патогенетическая составляющая ишиалгии.
Классификация болезни
У нее не много вариантов течения. Она классифицируется на 2 формы:
- Первичная возникает при поражении непосредственно мышцы. Возникает на фоне травм, перенапряжения, миозита.
- Вторичная – результат длительной патологической импульсации из крестцового или поясничного отдела позвоночника, крестцово-подвздошного сочленения, малого таза. Формируется при новообразованиях позвоночника, тазовых органов и тазобедренных суставов.
Клиническая картина
В 70% случаев болезнь сначала поражает ягодично-крестцовую зону. Боль – постоянная, тянущая, ноющая. При ходьбе, приседании, приведении бёдрах она усиливается. Чтобы уменьшить дискомфорт пациент вынужден разводить ноги в стороны в горизонтальном положении или сидя. Со временем появляется боль по ходу седалищного нерва – ишиалгия. Возникают прострелы, идущие от стопы до ягодицы. В зоне локализации патологии возникает снижение болевой чувствительности и жжение.
Начинается гипотония мышц стопы и голени. При тотальном сдавлении нервных волокон может появиться «болтающаяся стопа». У пациента начинается перемежающаяся хромота. Это следствие сосудистой компрессии. Она же вызывает понижение температуры конечности, бледность кожи и онемение пальцев.
Возможные риски
Трудоспособность пациента ограничена из-за постоянной изматывающей боли. На ее фоне возможны:
- Эмоциональная лабильность.
- Бессонница.
- Повышенная утомляемость.
Периферический парез голени и стопы вызывает мышечную атрофию. При длительном сроке болезни изменения становятся необратимы. Стойкий парез приводит к инвалидизации. Возможен также вторичный спазм мускулатуры тазового дна. Это вызывает неприятные ощущения при мочеиспускании, диспареунию у женщин.
Методы диагностики
Важно дифференцировать патологию с седалищной нейропатией и глубоким залеганием грушевидной мышцы. Для этого проводятся клинические тесты. Базовыми являются:
Консультация невролога со сбором анамнеза и определением неврологического статуса. Отмечается болезненность при пальпации крестцово-подвздошного соединения и вентромедиальной поверхности большого вертела. Спровоцировать дискомфорт можно рядом тестов:
- Попытка поднять колено в положении на здоровом боку.
- Пассивный поворот бедра внутрь.
- Активная внутренняя ротация согнутого бедра.
- Наклон туловища вперед с прямыми ногами.
Инструментальная диагностика включает оценку состояния мускулатуры ног и проводимости седалищного нерва. Для этого используется электронография. Для установления тазовой асимметрии, травм, новообразований злокачественной природы необходима рентгенография костей таза, УЗИ органов малого таза, МРТ пояснично-крестцового отдела и КТ позвоночника. Посмотреть адреса диагностических центров столицы и уточнить стоимость назначенных процедур легко через «Единый центр записи на МРТ/КТ/УЗИ в Москве».
Дополнительно может понадобиться консультация онколога, вертебролога, гинеколога, уролога. При постановке диагноза важно различать синдром грушевидной мышцы с пояснично-крестцовым плекситом, корешковым синдромом при межпозвоночной грыже, токсическим поражением седалищного нерва. Если патология сопровождается перемежающейся хромотой, надо исключить:
- Облитерирующий эндартериит нижних конечностей.
- Облитерирующий атеросклероз.
Терапия
Консервативная терапия представляет собой комплексное лечение. В него входят фармакологические препараты и вспомогательные способы лечения.
- Для снятия спазма показаны миорелаксанты. Усилить эффект может расслабляющий массаж ягодично-крестцовой области.
- Болевой синдром купируется нестероидными противовоспалительными препаратами и анальгетиками. Наилучший результат дает использование препаратов в виде лечебных блокад.
- Кинезитерапия поможет восстановить двигательный паттерн. В нее входит миофасциальный релизинг и постизометрическая релаксация.
- Для противовоспалительного эффекта хорошо проводить физиопроцедуры: ультрафонофорез гидрокортизона, УВЧ-терапия, магнитотерапия.
- Возможны компрессы с димексидом и сеансы иглоукалывания.
В большинстве случаев такие меры достаточно эффективны. Если у пациента есть асимметрия таза, воспалительные патологии послужившие первопричиной СГМ, необходимо их устранить. Когда консервативные методы нерезультативны, может потребоваться хирургическое вмешательство. Рассечение грушевидной мышцы и невролиз показаны при грубых парезах стопы.
Профилактика
В профилактических целях важно не допускать травм, мышечных перегрузок, остеохондроза позвоночника. Надо своевременно диагностировать и лечить вертеброгенные заболевания и болезни полости малого таза. Для предотвращения рецидивов необходимы:
- Регулярные занятия лечебной физкультурой.
- Кинезиотерапия.
- Дозированность физических нагрузок.
Врачебный прогноз
При комплексной терапии прогноз благоприятный. Эффективность оперативного вмешательства – 85%, но риск рецидивов достаточно велик. Без проведения корректной терапии стойкий парез стопы возникает в течение года.
Литература
- Тухбатуллин М.Г., Шарафутдинов Б.М., Ахмедова Г.М. / Лучевая диагностика нейропатий при синдроме грушевидной мышцы // Практическая медицина – 2013.
- Романенко И.В., Романенко В.И., Романенко Ю.И. / Синдром грушевидной мышцы // Международный неврологический журнал – 2014.
- Канаев С.П. / Синдром грушевидной мышцы. Комплексное клинико-инструментальное исследование: новые подходы к диагностике: Автореферат диссертации – 2005.
- Правдюк Н.Г., Шостак Н.А. // Русский медицинский журнал – 2014 - №28. // Миофасциальный синдром (синдром грушевидной мышцы) – подходы к диагностике, лечению.
Автор-эксперт:
ЛЕДЕНЕВ ВАСИЛИЙ, врач-рентгенолог, кандидат медицинских наук, стаж работы более 16 лет.